Г.Дулмаа, С.Амармандах, Ц.Болормаа
ЭХЭМҮТ
Удиртгал: Үр тогтсон өндгөн эс умайн хөндийгөөс өөр газар байрлахыг умайн гаднах жирэмслэлт гэнэ. 1990 оноос хойш тархалтын судалгаагаар өнөө цагт нөхөн үржихүйн насны эмэгтэйчүүдийн дунд умай, дайвар, бага аарцгийн үрэвсэлт өвчин ихэссэн, умайн гуурсан хоолойд нөхөн сэргээх мэс засал хийгдэж байгаа, төрөл бүрийн жирэмснээс сэргийлэх хэрэгслүүдийн хэрэглээ өссөн, үр шилжүүлэн суулгах ажилбар нэмэгдсэн зэрэгтэй холбоотойгоор умайн гаднах жирэмслэлтийн давтамж, хувь өссөөр байгааг тогтоосон байна.
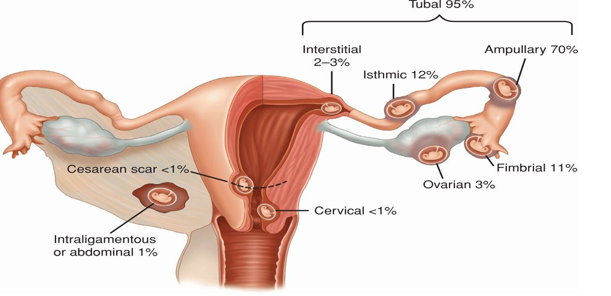
Figure 1. Possible locations of ectopic pregnancy
Хэвлийн жирэмсний анхны тохиолдол 1708 онд бүртгэгдсэн байна. Эрдэмтэдийн судалгаагаар нийт жирэмслэлтийн дотор умайн гадуурх жирэмсэн 1-2% тохиолддог ба үүний 1.4%-г хэвлийн жирэмслэлт эзэлдэг байна. Хэвлийн жирэмслэлтийн үед эхийн эндэгдэл 20%, перинаталь эндэгдэл 90%, ургийн гажиг 21.4% тохиолддог.Хэвлийн жирэмслэлт үед эх, нярайн нас баралт өндөртэй бөгөөд эхийн эндэгдэл нь 5:1000 байдаг байна.
1979 оны 08 сарын 11-д Төв аймгийн нэгдсэн эмнэлэгт умайн урагдал гэж оношлгдон яаралтай мэс засалд орж хэвлийг нээхэд хэвлийн жирэмсэн оношлогдож 3100 гр хүү амьд төрсөн тохиолдол 1981 оны “Монголын анагаах ухаан” сэтгүүлд нийтлэгдсэн байна (Г. Дуламжав, С. Дэмбэрэлсүрэн)
Хэвлийн жирэмслэлтийн үед үр тогтсон өндгөн эс хэвлийн хөндийн аль нэг (их сэмж, гялтангийн гадаргуу, гэдэсний чацархай, элэг, дэлүү) эрхтэнд бэхлэгдэж, үр хөврөл нь ходоод гэдэсний замын цусны эргэлтээс цусан хангамж авч хөгждөг.
Өндгөн эс умайн гуурсан хоолойноос бус хэвлийн хөндийд анхдагчаар бэхлэгдэх, эсвэл хоёрдогчоор буюу умайн гуурсан хоолойд бэхлэгдсэн үр хөврөл гуурсан хоолойн зулбалт болон гуурсан хоолойн жирэмслэлт болж задарснаас хэвлийн хөндийд аль нэг эрхтэнд бэхлэгдэж хөгжиж болдог.
Хэвлийн хөндийн аль нэг хэсэгт үр хөврөл хоёрдогчоор бэхлэгдэн ураг өсөх боломжтой нөхцөл бүрдэхэд тээлт үргэлжилдэг. Үр хөврөл анхдагч, хоёрдогчоор бэхлэгдсэн эсэхийг мэс заслын явц болон авсан материалд шинжилгээ хийж оношийг баталгаажуулна.
Үйл ажиллагааны болон бүтцийн алдагдал үүсгэдэг умайн гуурсан хоолойн эмгэгүүд, гуурсан хоолойн архаг үрэвсэлт өвчнүүд (сальпингит, сальпингоофорит, гидросальпинкс болон бусад)-ийг дутуу эмчлэх, өмнө нь хэвлийн хөндийн эрхтнүүдэд болон умайн гуурсан хоолойд хийгдсэн мэс ажилбараас үүдсэн наалдац, умайн гуурсан хоолойн төрөлхийн гаж хөгжлүүд нь хэвлийн жирэмслэлтийн гол шалтгаан болдог.
Эмнэл зүйн тохиолдол
Б.Ц 20 настай, 2 дахь жирэмслэлт, 2009 оны 06 сарын 05-д Аймгийн нэгдсэн эмнэлгээс “2 дахь жирэмсэн, 32-33 долоо хоногтой, дутуу төрөхөөр завдаж буй” оноштой Эх, хүүдийн эрүүл мэндийн үндэсний төв (ЭХЭМҮТ)-д шилжин ирсэн.
Асуумжаар: Энэ жирэмсний хугацаанд эрүүл мэндийн анхан шатны эмнэлгийн хяналтанд 6 удаа үзүүлсэн. Жирэмсний тээлтийн явцад хэвлийгээр хатгах, базлах, үтрээгээр үе үе цус гарна гэсэн өгүүлэмжтэй хоёр удаа, бөөрний үрэвслийн сэдрэл оношоор нэг удаа тус тус эмнэлэгт хэвтэж эмчлүүлж байсан.
Биеийн ерөнхий болон эх барихын үзлэгт: Эхийн биеийн байдал дунд, ядрангуй, арьсны өнгө бага зэрэг цонхигор. Эхийн амин үзүүлэлт хэвийн. Хэвлийн үзлэгээр ургийн жижиг хэсэг тэмтрэгдэнэ. Ураг хөндлөн байрлалтай. Ургийн зүрхний цохилт жигд, 1 минутанд 132 удаа. Умайн хүзүүний урт 3 см, арагшаа байрлалтай, хатуу. Үтрээгээр цус гараагүй.
Хэт авиан шинжилгээнд: Ургийн байрлал хөндлөн, ураг орчмын шингэн харьцангуй бага, ихэс умайн ар хана, хэвлийн баруун талаар байрлалтай. Умайн хөндийн дотор салстын зураглал хэвийн, ямар нэгэн агууламжгүй.
ЭХЭМҮТ-ийн Эх барих эмэгтэйчүүдийн эмнэлгийн эрчимт эмчилгээний тасагт ирэхэд эхийн амин үзүүлэлт тогтвортой байсан бөгөөд оношийг батлагаажуулах үзлэг, шинжилгээнүүд хийгдсэн.
Эмч нарын хамтарсан үзлэгээр “2 дахь жирэмсэн, 33-34 долоо хоногтой, дутуу төрөхөөр завдаж буй, хэвлийн жирэмсэн, ураг хөндлөн байрлалтай, цус багадалтын хөнгөн хэлбэр” онош тавьж дараахь шийдвэрийг гаргасан:
- Мэс засал, мэдээгүйжүүлэг, нярайн эмч нарын багийг томилж, ерөнхий мэс заслын эмчтэй хамтран мэс засал хийх
- Ургийг төрүүлсний дараа ихэс хаана бэхлэгдсэнээс шалтгаалж мэс заслыг нэг эсвэл хоёр үе шаттай хийх
- Их хэмжээний цус алдалтаас сэргийлж ихэс авах оролдлого хийхгүйгээр судаснуудыг салгаж боон ихсийг чөлөөлж авах
- Нугасны мэдээгүйжүүлгээр хагалгааг эхлүүлэн, ураг төрсний дараа ерөнхий унтуулгад шилжүүлэх, 2-3 судсанд уян зүү тавих.
Бэлтгэл
- Эхийн цусны бүлгийг тодорхойлж, ижил бүлгийн цус, сийвэн, шингэнүүд захиалсан
- Их хэмжээний цус алдалт ба түүнээс үүдэн гарах хүндрэлээс урьдчилан сэргийлж шаардлагатай эм тариа, цус тогтоох хэрэгслүүдийг бэлдсэн
- Мэс засал тойронд гарч болох эрсдэл хүндрэлүүдийг эхэд болон ар гэрийнхэнд танилцуулж зөвшөөрөл авсан.
Төрөлтийн явц
Хэвлийг гол шугамаар үечлэн нээхэд 12-13 долоо хоногтой жирэмсний хиртэй умайн араар хэвлий, бага аарцгийн хөндийг дүүргэсэн жирэмсэн байв. Ургийн бүрхүүл ихсийн хальсанд тахиралдаж хөхөрч бүдүүрсэн олон тооны судасжилт үүссэн, ураг орчмыг шингэний бүрхүүл чинэрч харагдаж байв.
Зураг 1
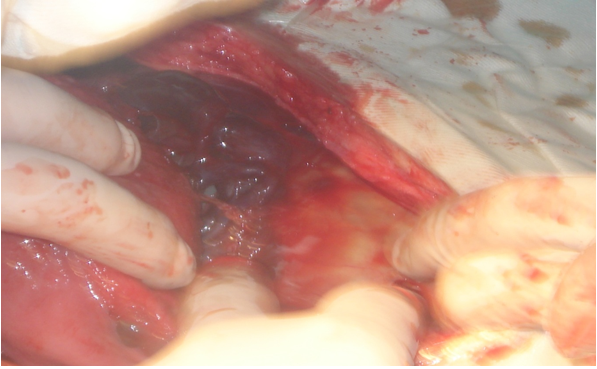
Уг жирэмсний бүрдэл нь:Урд талын хана – умайн ар хана, умайн хүзүү; баруун тал – баруун өндгөвч, өргөн холбоос, үр дамжуулах хоолой; зүүн тал – сэмжний хормой S гэдсэн дээр наалдаж байрласан
Зураг 2
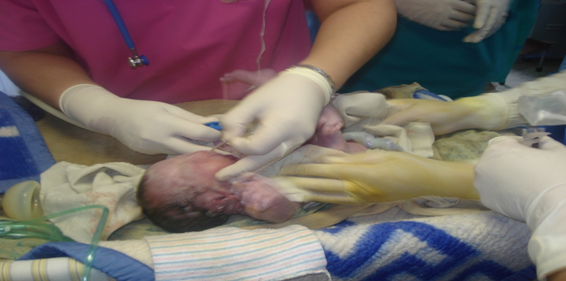
Ураг орчмын шингэний гэрэлтэж байсан судасжилтгүй хэсэгт зүслэг хийж 1900 гр жинтэй, 45 см урттай охиныг Апгарын 3-4 оноотой төрүүлсэн.
Мэс засал хийсэн техник ( Зураг 3,4,5,6)
Зураг 3
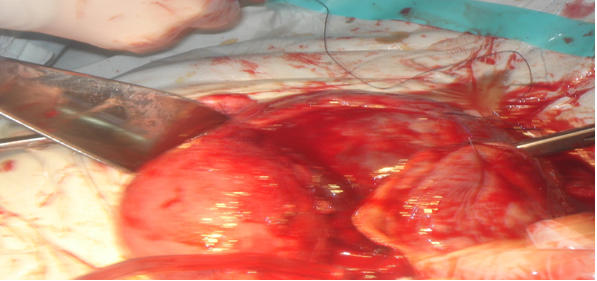
Гялтангийн арын зайг нээж ихсийн тэжээл авч байсан судсуудыг боосон
Зураг 4
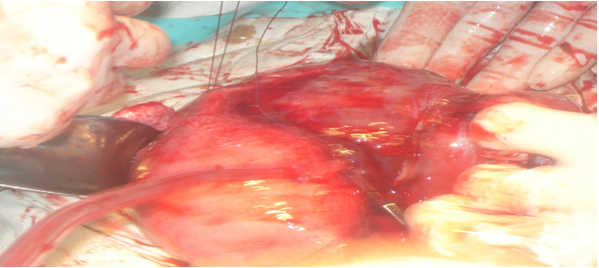
Баруун талын шээлэйг хагалгааны талбайгаас чөлөөлсөн
Зураг 5
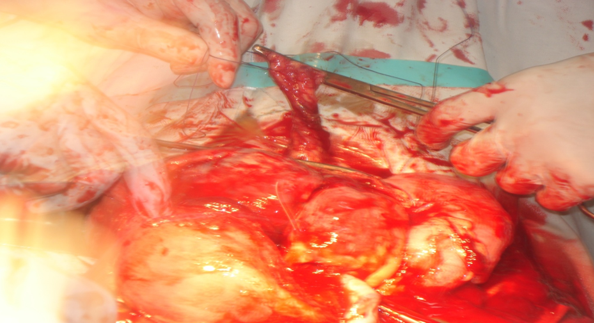
Ихэс бэхлэгдсэн их сэмжний ½-ийг тайрсан
Зураг 6
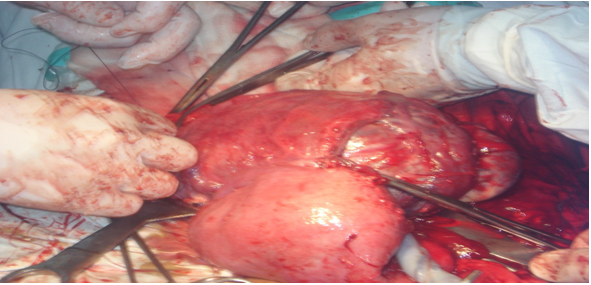
Ихсийг бэхлэгдэж байсан талбайгаас салгаж цус тогтоолт хийсэн. Зүүн үрийн хоолой, өндгөвчинд өөрчлөлт байгаагүй тул умай, зүүн дайврыг үлдээсэн
Мэдээгүйжүүлэг – эрчимт эмчилгээний явц
Мэс заслыг нугасны мэдээгүйжүүлгээр эхэлж нярайг төрүүлсэний дараа ерөнхий мэдээгүйжүүлэгт шилжүүлэн мэс заслыг үргэлжлүүлсэн. Мэс заслын явцад 3.5 л цус алдсан. Мэс заслаас өмнө 2 л шингэн сэлбэж алдсан цусыг эзлэхүүнээр нөхөх, цус,цусан бүтээгдэхүүүн сэлбэх эмчилгээг эрчимтэй хийж байсан. Үүний дүнд эх эргэлдэх цусны эзлэхүүний 60% орчмыг алдсан ч цус алдалтын шокоор хүндрээгүй. Мэс заслын дараа ЭЭТ, ДТСТ-т 30 хоног эмчлүүлээд хүүхдийн хамт эмнэлгээс гарсан.
Жич: Хүүхэд одоо 9 настай, хэвийн бойжиж байна. Эх энэ жирэмслэлтээс хойш 2011 онд зүүн талын гуурсан хоолойн жирэмслэлт оношоор мэс засал хийлгэсэн.
Дүгнэлт
- Хэвлийн жирэмслэлтийн үед амьд эрүүл нярай төрөх нь нэн ховор.
- Хэвлийн жирэмслэлтийн хугацаа нь томрох тутам гарах хүндрэл, эрсдэл нэмэгддэг.
- Эмнэл зүйн шинж тэмдэг, хэт авиан шинжилгээнээс гадна компьютер томографи, соронзон резонанс томографи хийх нь илүү үр дүнтэй.
- Хэвлийн жирэмслэлтийн үед нярайн талаас ургийн гажгийн тохиолдол, эхийн талаас их хэмжээний цус алдах хүндрэл их байдаг нь эх, нярай эндэх эрсдэл өндөр байсаар байна.
Ном зүй
- Cunningham F, Gant N, Leveno K, et al. Williams Obstetrics. 24. Mcgraw-Hill; 2014. Ectopic Pregnancy; pp. 377-393.
- Peter W. Callen, MD, et al. Ultrasonography in Obstetrics and Gynecology. 5. 2008. pp 1024-1044
- Handbook of Obstetric Medicine Fourth edition. 2010
- www.uptodate.com
- www.yandex.ru
- Ghana Med J. P Baffoe, C Fofie, and B N Gandau. 2011 Jun; 45(2): 81–83.Term Abdominal Pregnancy with Healthy Newborn: A Case Report
- Gudu W., Bekele D. A pre-operatively diagnosed advanced abdominal pregnancy with a surviving neonate: a case report. Journal of Medical Case Reports 2015, 9:228
- В.К.Чайка, И.Т. Говоруха, О.Г. Белоусов, И.В. Новикова, Донецкий национальный медицинский университет им. М.Горького, Донецкий региональный центр охраны материнства и детства. Kлинический случай: успешное родоразрешение интраоперационно диагностированной доношенной брюшной беременности
- “Монголын анагаах ухаан” сэтгүүл, 1981 он
- Atrash HK, Friede A, Hogue CJ (1987). “Abdominal pregnancy in the United States: frequency and maternal mortality”. Obstet Gynecol. 69 (3 Pt 1): 333
ABDOMINAL PREGNANCY WITH HEALTHY NEWBORN
(Case report)
Dulmaa G, Amarmandakh S, Bolormaa Ts
NCMCH
Background: Ectopic pregnancy is a complication of pregnancy in which the embryo attaches outside the uterus. According to the epidemiological studies done since 1990 and until now the frequency of ectopic pregnancy has been increased. It is connected with many factors, first of all, with an increase in the incidence of pelvic inflammatory processes in women of reproductive age, the wide use of contraceptives, reconstructive-plastic operations on the fallopian tubes and frequent increase of in vitro fertilization. Nearly 95 percent of ectopic pregnancies are implanted in the various segments of the fallopian tube and give rise to fimbrial, ampullary, isthmic, or interstitial tubal pregnancies. The remaining 5 percent of nontubal ectopic pregnancies implant in the ovary, peritoneal cavity, cervix, or prior cesarean scar.[1] First case of abdominal pregnancy was registered in 1708.[6] Scientific research work shows that among the pregnant women the ectopic pregnancy percentage takes 1 to 2 percent and 1.4 percent of that is abdominal pregnancy. In case of abdominal pregnancy, the maternal mortality takes 20 percent, the perinatal mortality takes 90 percent and fetal anomaly takes 21.4 percent.[8] Also there’s high risk of morbidity and mortality of the mother and the fetus which is 5 in every 1000.[10]
Strictly defined, abdominal pregnancy is an implantation in the peritoneal cavity exclusive of tubal, ovarian, or intraligamentous implantations. Although a zygote can traverse the tube and implant primarily in the peritoneal cavity, most abdominal pregnancies are thought to follow early tubal rupture or abortion with reimplantation.
Case report: Pregnant B.Ts 20 years old woman, gravida 2, 32-33 weeks, was hospitalized in the local hospital. She was at the risk of giving the preterm birth. In 24 hours she was taken to the National center maternal and child health. Her first delivery was an uncomplicated spontaneous vaginal delivery at hospital at the age of 18. On general examination in the this pregnancy, she looked emaciated and was slightly pale. Her vital signs were within normal limits. Her cardiovascular and respiratory system did not reveal any abnormalities. On abdominal examination her symphysis fundal height was 30 cm, with transverse position (lie). The fetal heart rate was 132 per minute and there were no uterine contractions. On vaginal examination the cervix lenght 3cm, closed and uneffaced. There was no vaginal bleeding.
On ultrasonography examination, there was a singleton live pregnancy with oligohydramniotic fluid. The placenta appearedto be attached to the serosal surface of the fundusof her uterus and her uterus was empty.
Upon opening her abdomen and entering the peritoneum, the fetus was seen in an infact amniotic sac. On opening the amniotic sac a live female neonate was delivered weighting 1950 gr. The placenta was extensively adherent to segments of large bowel, omentum and right cornual region of the uterus.
There was significant bleeding from some detached portions of the placenta, which prompted removal of the detached placenta tissue to facilitate haemostasis. The rest of the placenta was right in situ. Haemostasis was secured. Total estimated trans-operative bleeding was 3,5 litre.
A unit of compatible blood was transfused intraoperatively. The patient progressed well and was discharged on the fifth postoperative day. She was followed 30 days in the hospital. Abdominal ultrasound after two weeks showed normal size uterus and ovaries and the portion of placenta that was right in situ was not identified. All investigations by the neonatologist and the general paediatrician did not show any abnormality on the baby. The patient was finally discharged home.
Conclusions: Abdominal pregnancy with resultant healthy newborn is very rare. Diagnosis of the condition can be difficult especially if the pregnancy is advanced. High level of suspicion, careful clinical and ultrasound examinations are the routine means of diagnosis though C T scan and MRI can be useful. Bleeding is the single most important life-threatening complication for the mother whilst fetal malformation is one of the numerous challenges that can confront the newborn.
Keywords: ectopic pregnancy, abdominal pregnancy, placenta, newborn